「 ニューロマトリックス理論 」とは何か、ご存じでしょうか?
腰や膝の痛みが長く続くのに、画像検査では異常が見つからない――そんな慢性的な痛みに悩む人は多く存在します。
近年、こうした「原因がはっきりしない痛み」に新しい視点を与えるのが、 ニューロマトリックス理論 です。
この理論は「痛みは脳がつくり出す認知的な体験である」と考え、従来の医学常識を大きく覆すものとして注目されています。
本記事では、 ニューロマトリックス理論 の概要や、ゲートコントロール理論との違い、慢性疼痛への臨床応用、最新研究までをわかりやすく解説します。
📊統計
- 日本では慢性疼痛患者が約2,300万人存在すると推計されています(厚生労働省 2019年)。
- 慢性疼痛の約70%以上が器質的な原因を特定できない(藤田ら, 2015)。
- 世界的にも慢性痛はうつ・不安・社会的孤立との関連が深く、「バイオ・サイコ・ソーシャルモデル」が主流になりつつある。
💡ニューロマトリックス理論とは?
「痛み」は、どこで感じると思いますか?
腰が痛いなら腰、膝が痛いなら膝……多くの人がそう考えるかもしれません。でも実際には、痛みは「脳」で作られる体験です。
この考えを、科学的に体系立てて説明したのがニューロマトリックス理論(Neuromatrix Theory of Pain)です。
🔍 理論の概要
ニューロマトリックス理論は、カナダの神経科学者 ロナルド・メルザック(Ronald Melzack)博士によって1990年に提唱され、2001年に再定義されました。
この理論の根本的な主張は以下の通りです。
痛みとは、末梢からの入力に依存するだけでなく、脳の中にある「神経マトリックス(Neuromatrix)」と呼ばれる広範な神経ネットワークによって創り出される一種の“出力”体験である。
🧠 痛みは「出力」?
一般的には、「怪我をする」→「神経が刺激される」→「痛みを感じる」と思われがちですが、
ニューロマトリックス理論では逆です。
🔁 入力(末梢の刺激)+脳内の状態(感情・記憶・ストレスなど) → 出力としての痛み
つまり、痛みとは「脳が出している一種の警告反応」であり、感情や環境、個人の経験までもが影響する主観的な体験だと説明されます。
🧩 ニューロマトリックスの構成要素
痛みを生み出す“神経マトリックス”には、以下のような情報が統合されています:
| 種類 | 内容例 |
|---|---|
| 感覚入力 | 皮膚・筋肉・内臓などからの刺激 |
| 情動的入力 | 恐怖、不安、怒り、抑うつなど |
| 認知的要素 | 過去の記憶、期待、信念 |
| 遺伝的・生理的因子 | 痛み感受性、神経伝達物質のバランスなど |
これらが統合されて“痛み”という体験が脳で生成されるというのが、この理論の特徴です。
📖 提唱論文の出典
- Melzack R. Pain and the Neuromatrix in the Brain. J Dent Educ. 2001;65(12):1378-1382.
この論文の中でメルザック博士は、「痛みは侵害受容だけでは説明できない。痛みは生物学的、心理的、社会的要因が交わる結果として生じる」という、バイオ・サイコ・ソーシャルモデルに基づく考え方を示しています。
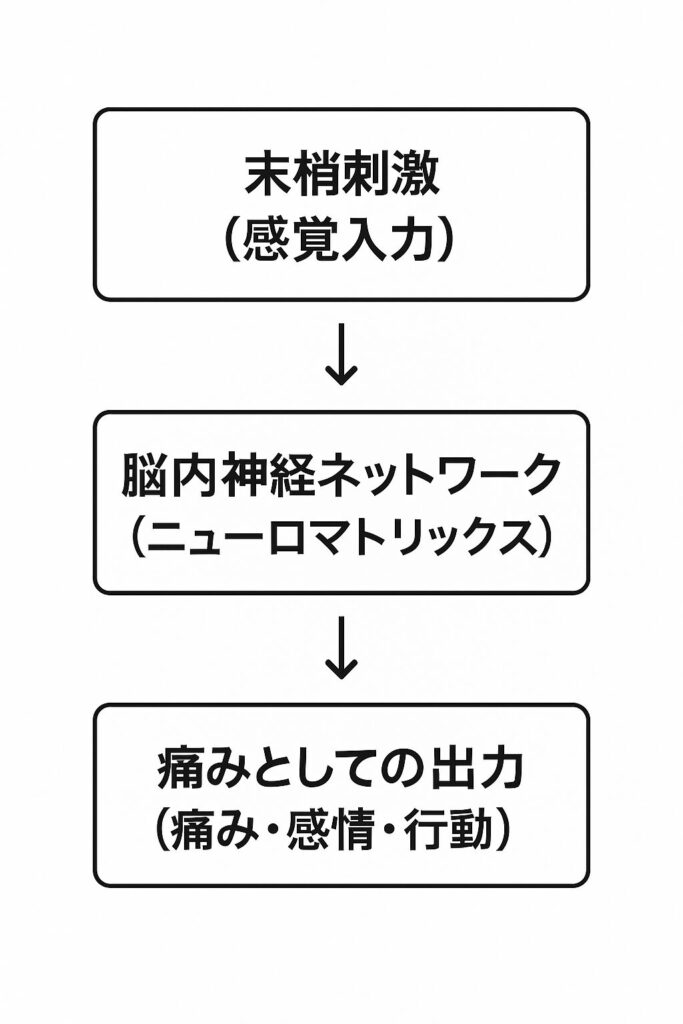
ニューロマトリックス理論は、単なる「怪我=痛み」ではなく、“人間としての体験すべて”が痛みに影響しているという考え方を提供します。
この理論を理解することで、「原因がわからない痛み」に対しても、より包括的な視点で対応することが可能になります。
💡 従来の痛み理論との違い(ゲートコントロール理論との比較)
ニューロマトリックス理論は、従来の痛みの常識を根本から覆す理論です。
それまでの主流だったのは、ゲートコントロール理論(Gate Control Theory)。
両者の違いを理解することは、痛みに対するアプローチを変える第一歩となります。
🔙 ゲートコントロール理論とは?
1965年、MelzackとWallによって提唱されたこの理論は、それまで「痛みは末梢から脳へ一直線に伝わるだけ」と考えられていたものに大きな変化を与えました。
💡 ゲートコントロール理論の核心:
「痛みの信号は脊髄(特に後角)にある“ゲート”で調整され、中枢への伝達が抑制または促進される」
ゲートコントロール理論って何?別記事🫱『痛みの感じ方は脳が決めている?ゲートコントロール理論でわかる「痛みの不思議」』で詳しく解説🚶
🧠 どういうこと?
- 強くぶつけたあとに、手でさすると痛みが軽くなる経験、ありますよね?
これは“触覚”がゲートを閉じ、痛みの伝達を抑えている例です。 - 痛みは単に侵害刺激の量ではなく、他の感覚や情動によって変化するという点を強調しました。
🔄 ニューロマトリックス理論との違い
| 比較項目 | ゲートコントロール理論 | ニューロマトリックス理論 |
|---|---|---|
| 提唱時期 | 1965年 | 1990年(再定義 2001年) |
| 主な焦点 | 脊髄レベルのゲート制御 | 脳内ネットワークの出力 |
| 調節因子 | 他の感覚(触覚など) | 感情・記憶・注意・信念 |
| 痛みの性質 | 通信経路の強弱 | 統合的・主観的な体験 |
| 主な貢献 | 急性痛・末梢性痛みの説明 | 慢性痛・中枢性痛みの説明 |
✅ どう違うのか、例で考えてみよう
🔸 ゲートコントロール理論的視点
「手首を捻挫した → 痛い → 触ると少し和らぐ」
👉 刺激の種類が“ゲート”に作用していると考える。
🔸 ニューロマトリックス的視点
「ケガは治っているのに、まだ痛い。しかも不安やイライラが強いと悪化する」
👉 脳の認知・感情が痛みを増強・維持している。
このように、ニューロマトリックス理論は、ゲートコントロール理論では説明しきれなかった「慢性痛」や「非器質的痛み」を理解するための理論です。
📚 関連論文
- Melzack R, Wall PD. Pain mechanisms: a new theory. Science. 1965;150(3699):971–979.
- Melzack R. From the gate to the neuromatrix. Pain. 1999;Suppl 6:S121–126.
💡 まとめ
ゲートコントロール理論が「痛みは調整される」という画期的な視点を与えた一方で、
ニューロマトリックス理論は“痛みは作られるもの”というさらに進んだ概念を提示しました。
その違いは、痛みをどこで、どう捉えるかの「視点の変化」にあります。
💡 ニューロマトリックスを構成する主要要素
ニューロマトリックス理論では、痛みは単に“末梢の信号”だけでなく、脳内で統合された複数の情報によって生成されると考えられています。
この脳内ネットワーク=「ニューロマトリックス」を構成する要素は、大きく以下の3つに分類されます。
🧠 ① 感覚・知覚的要素(Sensory-Discriminative Inputs)
- 具体例:皮膚の刺激、筋肉や関節の圧力・位置感覚、内臓からの感覚など
- 役割:どこが、どの程度、どんな種類の刺激かを識別する
これが、いわゆる“痛覚入力”として知られる部分で、従来の「痛みはケガによるもの」という考え方の基盤となっていました。
しかしこれは、ニューロマトリックスの一部にすぎません。
😣 ② 情動・動機づけ的要素(Affective-Motivational Inputs)
- 具体例:恐怖、不安、怒り、抑うつ、ストレスなど
- 役割:「この痛みは嫌だ」「逃げたい」などの感情的反応に関与
慢性痛の多くでは、この情動的な側面が強く働いていることが分かっています。
脳の扁桃体(Amygdala)や前帯状皮質(ACC)などが関与し、痛みへの“嫌悪感”や“注意の集中”を高めてしまいます。
🧠 ③ 認知・評価的要素(Cognitive-Evaluative Inputs)
- 具体例:痛みに対する信念(例:「動いたら悪化する」)、過去の経験、注意の向け方、文化的背景
- 役割:痛みに「意味づけ」を与え、その体験を脳内で評価する
この要素こそが、個人差の大きな“主観的な痛み”の正体です。
たとえば同じケガをしても「大丈夫、すぐ治る」と思う人と、「また悪化するかも」と思う人とでは、痛みの強さや回復に差が出ることが、研究でも明らかになっています。
🔬 研究的エビデンス
- Baliki MN et al.(2006)の研究では、慢性腰痛患者の脳活動は、痛みの強さと一致するだけでなく、情動・記憶・評価に関与する脳領域(前帯状皮質、扁桃体、前頭前野など)が活発に働いていたことが報告されました。
🧾 参考論文:
Baliki MN, et al. Chronic pain and the emotional brain: specific brain activity associated with spontaneous fluctuations of intensity of chronic back pain. J Neurosci. 2006;26(47):12165–12173.
🧩 痛みは「感じ方」の複合産物
| カテゴリ | 主な要素 | 関連脳領域 |
|---|---|---|
| 感覚 | 圧力、温度、位置感覚 | 一次体性感覚野、後頭葉など |
| 情動 | 恐怖、不安、嫌悪 | 扁桃体、前帯状皮質など |
| 認知 | 思考、信念、記憶 | 前頭前野、島皮質など |
このように、痛みという体験は「脳全体が協力して作り出している複雑な出力」なのです。
💡 慢性疼痛の発生メカニズムと脳の可塑性
「骨も筋肉も問題ないのに、なぜ痛みが続くのか?」
これは多くのリハビリ職や医療従事者、そして患者自身が感じる疑問です。
その答えの一つとして注目されているのが、脳の「可塑性(plasticity)」とニューロマトリックスの誤作動という概念です。
🧠 慢性痛は“脳の学習現象”?
痛みが数週間以上続くと、脳はその痛みのパターンを「学習」してしまいます。
本来は一時的な防御反応である痛みが、脳内で再構築され、条件反射のように繰り返し再生されるのです。
🔁 仕組みを簡単に説明すると:
- 初回の痛みが発生(例:ぎっくり腰)
- 脳が「ここは危険」と記憶
- 動くたびに不安や恐怖が生じ、注意が痛みに集中
- 感情や注意が痛みを強調し、ニューロマトリックスが再び活動
- 結果として、脳が「痛みを出し続ける構造」に変化
✅ 脳画像研究から見えてきたこと
慢性疼痛を抱える患者の脳では、痛みに関係する領域の構造的・機能的変化が報告されています。
特に変化が顕著なのは以下の領域です
| 脳部位 | 主な役割 | 慢性痛での変化 |
|---|---|---|
| 前帯状皮質(ACC) | 痛みの感情的側面 | 活動が過剰に持続する |
| 扁桃体(Amygdala) | 恐怖・不安反応 | 高反応性(過覚醒) |
| 島皮質(Insula) | 身体感覚の統合 | 感受性の増加 |
| 前頭前野(PFC) | 認知と意思決定 | 機能低下 or 抑制不全 |
📚 代表的な論文:
Apkarian AV, et al. Chronic pain patients are impaired on an emotional decision-making task. Pain. 2004;108(1–2):129–136.
Baliki MN, et al. Chronic pain and the emotional brain. J Neurosci. 2006;26(47):12165–12173.
🔄 神経可塑性とは?
神経可塑性(Neuroplasticity)とは、脳が経験に応じて構造や機能を変化させる性質のことです。
学習や記憶と同様に、痛みのパターンも脳に“刻まれて”いきます。
これが慢性疼痛を“自動化された反応”のようにしてしまう原因の一つです。
⚠️ 痛みが“自分で作られている”という誤解に注意!
ここで強調したいのは、「脳が関係している=気のせい」では決してありません。
🗣 痛みは常に“リアルな体験”であり、脳が関わるのはむしろ当然のこと。
だからこそ、「脳にアプローチするリハビリ」が重要なのです。
💡 脳が痛みを“育てて”しまう?
慢性痛では、以下のような“悪循環”が起きやすくなります
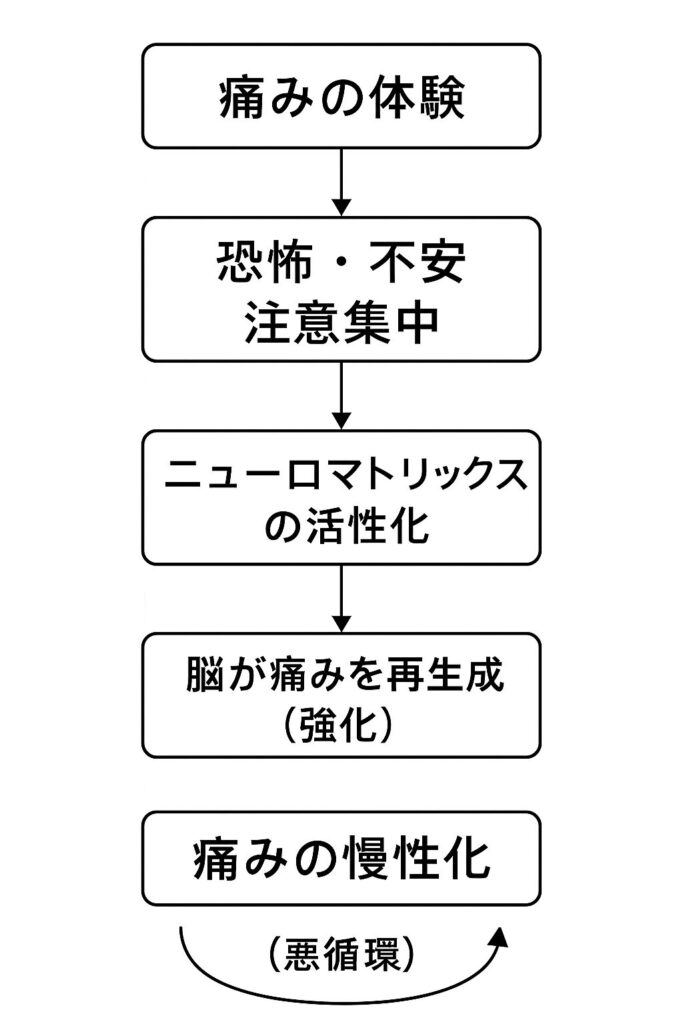
このサイクルを断ち切るためには、痛みの理解・教育・運動・認知への介入といった、包括的アプローチが必要になります。
💡 リハビリ臨床への応用
ニューロマトリックス理論を知ることで、慢性疼痛に対するリハビリの視点が大きく変わります。
従来のように「痛い場所を揉む・電気をかける」だけでなく、“脳への再入力”や“痛みの意味づけ”の再構築がカギとなるのです。
🧾 ① Pain Neuroscience Education(PNE)
- 「痛み=損傷」という誤解を解き、“痛みの脳科学”を説明する教育的アプローチ
- 目的は、患者が痛みに対して過度に不安や恐怖を持たないようにすること
- 研究では、PNEは恐怖回避行動の軽減・痛みスコアの改善・QOL向上に効果的と報告されています(Louw A. et al., 2011)
💬 例:「痛みがある=壊れているわけではないんですよ」「脳が必要だと思って出している反応かもしれません」
🏃♀️ ② 運動療法(グレーディッドエクササイズ)
- ニューロマトリックスの再構成には身体からの安全な感覚入力(=運動)が必要
- 過度な痛み回避行動を改善し、「動いても大丈夫」という経験を脳に再学習させる
- 有酸素運動やヨガ、姿勢・動作の再学習などを段階的に行う
📘 参考:Moseley GL. Graded motor imagery is effective for CRPS I. Pain. 2004.
🧠 ③ 認知行動療法(CBT)との併用
- 痛みに対する「思考のクセ」や「不安感」「注意の偏り」を修正
- 患者が「痛みがあっても行動できる」ようになる支援
💡 ④ その他の脳へのアプローチ
| 方法 | 説明 |
|---|---|
| TENS(経皮的電気刺激) | ゲート理論ベースだが、「安心感」や「注意分散」による効果も |
| ミラーボックス療法 | 幻肢痛・CRPSなどの患者に使用。脳のボディイメージの再構築に効果 |
| VRリハビリ | 没入感の高い仮想現実空間で運動と感覚入力を統合できる |
👩⚕️ リハビリ職ができること
- 「痛みの理解」からスタート:信頼関係の中で、脳と痛みの関係を伝える
- 治療ではなく教育・再構築の視点を持つ
- 「痛みとともにどう生きるか」「痛みと付き合う技術」を一緒に育てていく
🎯 臨床でよくある誤解への対応
| 患者の言葉 | 返答例(PNE視点) |
|---|---|
| 「動くと悪化しそう」 | 「実は、動くことで脳が“安心”を学習しやすくなりますよ」 |
| 「レントゲンは異常なかったのに痛いのはおかしい」 | 「実は痛みとレントゲン所見は必ずしも一致しないんです」 |
💬 リハビリの未来へ
ニューロマトリックス理論の登場により、リハビリは“身体の修理”から“脳の再教育”へと進化しつつあります。
単なる手技や運動ではなく、「痛みの物語」に耳を傾ける姿勢が求められています。
💡 想定される臨床ケース:ニューロマトリックス理論で痛みが変化?
実際の臨床現場では、「画像検査で異常がない」「治療を続けても改善しない」といった慢性疼痛の患者さんが数多く存在します。
ここでは、そうしたケースに対してニューロマトリックス理論の視点からどのようなアプローチが可能か、想定される架空症例を通じて具体的にご紹介します。
🧑🦰 ケース1|40代女性・慢性腰痛・画像所見に異常なし
◆ 主訴
- 半年前に荷物を持ち上げた際に腰を痛めた。
- その後も痛みが続き、常に腰に違和感と不安感がある。
- 「また痛めそうで怖くて動けない」と話す。
◆ 検査結果
- MRI・X線ともに異常なし。明確な組織損傷や炎症所見なし。
◆ 既往歴・背景
- 慢性的なストレスあり(職場の人間関係、子育て)。
- 「腰が悪いから一生痛いと思っている」と発言。
🔍 ニューロマトリックス理論での分析
このケースでは、感覚的要素(動作時の違和感)だけでなく、情動的・認知的要素が痛みの維持に強く関与していると考えられます。
| 要素 | 内容 |
|---|---|
| 感覚的入力 | 過去の腰痛による体性感覚の記憶 |
| 情動的入力 | 痛みに対する不安、再発への恐怖 |
| 認知的入力 | 「腰が悪い=もう治らない」という固定観念 |
これらの要素が脳内ニューロマトリックスを過剰に活性化し、実際には組織損傷がないのに「痛み」という出力が続いている状態です。
🛠 介入内容(3ヶ月間)
| 期間 | 内容 |
|---|---|
| 1〜4週 | Pain Neuroscience Education(PNE):痛みは“損傷のシグナル”ではなく“脳が出力する警告反応”であることを説明。安心と理解を促す。 |
| 5〜8週 | 有酸素運動+段階的な動作練習:ウォーキング5分から開始、腰をかばわず自然に動かす練習。 |
| 9〜12週 | 認知再構成アプローチ:痛みに対する「思い込み」を一緒に振り返り、ポジティブな行動変容を促す。 |
📈 結果と変化
- 初診時のVASスコア:7/10 → 3ヶ月後:2/10
- 動作時の不安が軽減し、子どもとの外出や買い物が「以前より楽にできるようになった」と自己報告
- 「腰が悪い」→「ちょっと敏感になっているだけかも」という認識の変化が見られた
💡 このケースから学べること
- 痛みの体験は身体だけでなく“脳と心”からも作られる
- ニューロマトリックス理論を臨床に応用することで、慢性痛の“謎”に論理的な説明がつく
- 教育・運動・認知の3方向からのアプローチが、「痛みに振り回されない生活」への第一歩になる
💡 今後の研究と展望
ニューロマトリックス理論は、慢性疼痛のメカニズムに新たな視点をもたらした画期的な理論ですが、その一方でまだ“仮説”の側面も強く、さらなる検証が求められています。今後、痛みの科学がどのように発展していくのか、そしてリハビリ臨床とどうつながっていくのかを見ていきましょう。
🔬 ① ニューロマトリックス理論の課題
❗ 個別性が高すぎる
- ニューロマトリックスは「個人の経験・感情・遺伝的背景」が絡むため、統一的な診断・評価基準を作るのが難しいという課題があります。
❗ 痛みを“可視化”する技術は発展途上
- fMRIや脳波によって脳の活動を見ることは可能ですが、痛みの強さや質を正確に測る方法は未確立です。
❗「構造」と「機能」の因果関係の解明が不十分
- たとえば、扁桃体や前帯状皮質の活動異常が痛みを引き起こすのか、それとも痛みのせいで活動が変化するのか、因果関係がまだ明らかではありません。
🌍 ② 今後の研究が期待される分野
| 分野 | 期待される進展 |
|---|---|
| 脳画像技術 | 慢性疼痛の“パターン”をAIで分類・診断 |
| バイオマーカー研究 | 炎症・ストレス反応との関連物質の特定 |
| 精神・社会的要因との統合モデル | トラウマや生活環境も統合した痛みモデルの構築 |
| テクノロジー介入 | VR、ニューロフィードバック、脳刺激による治療 |
📖 近年の研究では、慢性痛と認知症の進行や抑うつとの関係にも注目が集まっており、「痛み=神経の健康を示すバロメーター」としての役割も考えられています。
👩⚕️ 臨床へのインパクト
ニューロマトリックス理論により、今後のリハビリ現場では以下のような視点がより重要になります:
- 「動くこと」だけでなく「痛みとの関係性を変える」ことがゴール
- 教育や対話が「治療の一部」として重要視される
- 一人ひとりの“痛みの体験”に寄り添いながら、多職種連携による支援体制が求められる
🧩 理論から“実践知”へ
ニューロマトリックス理論は、「科学」だけではなく「哲学」や「社会学」にもつながる概念です。
つまり、痛みをどう理解し、どう向き合うかという“人間全体”の問題でもあるのです。
💬 最後にひとこと
痛みを「敵」として排除するのではなく、「対話する相手」として捉え直す。
それが、ニューロマトリックス理論が教えてくれるもっとも大切な視点かもしれません。
🔎 Q&A
ニューロマトリックス理論は専門的な概念も多いため、初めて触れる方は疑問や誤解を感じやすいかもしれません。ここでは、患者さんやリハビリ職の方からよくある質問に、わかりやすくお答えしていきます。
❓Q1. 「脳が痛みを作っている」というのは、“気のせい”ということ?
🅰 いいえ、決して「気のせい」ではありません!
ニューロマトリックス理論は「痛みは実在しない」と言っているのではなく、「痛みという体験は脳の処理の結果として生まれる出力だ」と説明しています。
つまり、痛みは100%本物の“主観的な現実”であり、「気のせい」では済まされません。だからこそ、脳への理解とケアが大切なのです。
❓Q2. 画像検査で異常がないのに痛みがあるのは、なぜ?
🅰 痛みは「構造の異常」とは限らないからです。
X線やMRIは組織の異常を検出できますが、脳内の“痛みのネットワークの興奮”までは見えません。
実際、健常者の腰をMRIで撮ると約3〜4割に“ヘルニア”が見つかっても無症状というデータもあります(Boden SD et al., 1990)。
❓Q3. 痛みを脳から変えるって、どうすればいいの?
🅰 「安心できる知識」+「安全な運動」+「前向きな経験」がカギです。
たとえば以下のようなステップが有効です:
- 痛みの正しい理解(PNE)で「動いても大丈夫」と脳に伝える
- 段階的に体を動かす経験で「安心して動ける」という成功体験を積む
- 過去の思い込みや行動パターンを再構築する
このように、心と身体、行動の3方向からアプローチすることが脳に変化を起こします。
❓Q4. リハビリの中で、どうやって説明したら良い?
🅰 難しい用語は避け、比喩や具体例を使うのが効果的です。
たとえば:
- 「脳が“過剰警戒モード”になってるんですね」
- 「火災報知器が壊れてると、煙がなくても鳴っちゃいますよね。それに似ています」
- 「壊れていなくても、“痛いという記憶”が再生されることがあるんです」
患者さんが「理解しやすい」と感じることが最優先です。
❓Q5. どんな患者さんにこの理論は使える?
🅰 とくに慢性疼痛、CRPS、術後痛、幻肢痛、線維筋痛症、TMS(心因性疼痛)などの患者さんに有効です。
ただし、急性痛や感染・腫瘍などの器質的病変がある場合は慎重な判断が必要です。
ニューロマトリックス理論は、「痛み=神経の学習現象」として捉えたいときに最も威力を発揮します。
📚書籍紹介(痛みについての関連書籍)
- 『ペインリハビリテーション入門』(沖田 実、松原 貴子、三輪書店)
📚 まとめ|“痛み”はあなたの脳がつくる体験かも?
「痛みはケガのサイン」…そんなふうに思っていた人も多いかもしれません。
でも実は、痛みは“脳が出している反応”の一つ。
つまり、心の状態や過去の経験、ストレスや不安などが“痛み”に大きく関わっているというのが、ニューロマトリックス理論の考え方なんです。
💡覚えておきたいポイント
- 痛みは“入力”じゃなくて“出力”(脳の判断による反応)
- 「画像に異常なし=痛みがウソ」じゃない!それ、ニューロマトリックスのしわざかも?
- 痛みを変えるには、身体・心・行動のバランスを整えることが大切
- リハビリでは、“説明する・動いてみる・一緒に考える”が超重要
👣 最後に一歩
「なんで痛いのかわからない」じゃなくて、
「どうすればこの痛みとうまく付き合えるか?」を一緒に探していく。
それが、リハビリの現場でニューロマトリックス理論が生きてくる瞬間です。




コメント