高齢者の腰痛原因としてよく知られている【 脊柱管狭窄症 】。
歩くと足がしびれたり、休むとまた歩けるようになる「間欠性跛行(かんけつせいはこう)」が代表的な症状です。
本記事では、脊柱管狭窄症の原因・出現疾患・解剖学的背景・手術適応と種類・筋力低下しやすい筋肉・理学療法評価と治療・国家試験対策までを、エビデンスや文献をもとに網羅的に解説します。
📊 統計
日本では腰痛を有する65歳以上の高齢者の約20〜30%に脊柱管狭窄症が認められるとされており、年齢とともにその割合は増加します(厚生労働省「国民生活基礎調査」2022)。
また、腰部脊柱管狭窄症による手術件数は年間約5万件以上と報告されており、高齢社会の進行とともに今後も増加が見込まれています(日本整形外科学会雑誌 2021年)。
症状としては、間欠性跛行は約80%以上の患者にみられ、安静にすることで改善する特徴的な経過をたどります(Yamada et al., 2019)。
💡 原因
脊柱管狭窄症の原因は、大きく「先天性(発育性)」と「後天性(加齢・変性性)」の2つに分類されます。臨床では主に後天性が大多数を占めており、加齢とともに脊柱構造が変化することで発症します。
✅ 先天性(発育性)脊柱管狭窄症
比較的まれではありますが、脊柱管の形状や大きさに生まれつきの異常があると、若年でも狭窄症状が出現することがあります。
代表的な例としては:
- 椎弓の短縮・椎体の過成長
- 骨軟骨異形成症などの遺伝性疾患
などが挙げられます。
このタイプは20〜40代でも発症しうるため、若年者での狭窄症状には注意が必要です。
✅ 後天性(変性性)脊柱管狭窄症
後天性の脊柱管狭窄症は、加齢に伴う脊柱の変性が主な原因です。高齢化社会の進展に伴い、60歳以上で特に発症率が高いとされています(Yamada et al., 2019)。
後天性狭窄を引き起こす主な因子には以下のものがあります:
| 変性要因 | 説明 |
|---|---|
| 椎間板の変性・膨隆 | 加齢により椎間板が潰れて脊柱管内に突出し、神経を圧迫する。 |
| 黄色靭帯の肥厚 | 黄色靭帯が加齢とともに肥厚し、後方から脊柱管を狭める。 |
| 椎間関節の変形(骨棘形成) | 骨棘が神経孔や脊柱管を圧迫する要因となる。 |
| 腰椎すべり症 | 椎体のずれにより脊柱管が変形・狭小化する。 |
これらは単独あるいは複合的に存在し、脊柱管内の神経・血管を圧迫することで、疼痛やしびれ、間欠性跛行などの症状を引き起こします。
✅ 好発年齢と性差
脊柱管狭窄症は、60代〜70代を中心とした高齢者に好発し、男性にやや多くみられます(男女比は約1.5:1)(厚生労働省 2022年国民健康・栄養調査)。
ただし、女性は骨粗鬆症などが関連してすべり症を伴いやすいため、脊柱管狭窄症を起こす要因が異なるケースもあります。
✅ 発症に関与するリスク因子
以下のような因子も脊柱管狭窄症の発症リスクを高めるとされています:
- 長年の重労働や姿勢の悪さ(脊柱への負担)
- 遺伝的な脊椎構造の傾向
- 腰椎への過負荷を伴う運動歴
- 骨粗鬆症や変形性腰椎症の既往
✅【エビデンス】
「加齢性脊柱管狭窄症は、黄色靭帯肥厚と椎間板変性が中心病変であり、これらの構造的変化はMRI上で有意に神経圧迫を引き起こすことが確認されている」(Takahashi et al., Spine J, 2018)
💡 出現しやすい疾患
脊柱管狭窄症の背景には、単一の構造異常だけでなく、複数の整形外科的疾患が複合的に関与しているケースが多くみられます。以下では、臨床現場でしばしば合併する、または鑑別が必要となる疾患を解説します。
✅ 腰椎椎間板ヘルニア(Lumbar Disc Herniation)
中高年の脊柱管狭窄症患者では、軽度の椎間板ヘルニアを合併していることも少なくありません。
狭窄部位における神経根の絞扼(こうやく)に加え、椎間板の突出がさらに症状を増強させる要因になります。
特に注意が必要なポイント:
- 腰椎L4/L5やL5/S1の椎間で好発
- 安静時痛や突発的な神経症状がある場合は鑑別が必要
- 脊柱管狭窄症との画像上の鑑別にはMRIが有効
椎間板ヘルニアとは?別記事🫱『【椎間板ヘルニアとは?】症状・原因・治療・リハビリまで徹底解説|若手医療者にもわかりやすく解説!』で詳しく解説しています🚶
✅ 変形性腰椎症(Degenerative Lumbar Spondylosis)
脊柱管狭窄症のほとんどが変形性腰椎症をベースに進行します。
特に高齢者では、以下のような変性変化を呈することが多いです:
| 変性部位 | 具体的な変化 |
|---|---|
| 椎間板 | 高さの減少・膨隆 |
| 椎間関節 | 骨棘形成・滑膜炎 |
| 黄色靭帯 | 肥厚・石灰化 |
その結果、神経根型・馬尾型・混合型の狭窄症状を呈します。
✅ 腰椎すべり症(Spondylolisthesis)
特に女性に多いのが変性すべり症による脊柱管狭窄です。椎体のずれにより脊柱管がさらに狭くなり、体幹伸展で症状が悪化するのが特徴です。
- L4が前方にすべりやすい
- X線での動的撮影が診断に有効
- 軽度のすべりでも、靭帯肥厚を伴うと重度の神経圧迫となる
✅ 馬尾症候群(Cauda Equina Syndrome)
両側性のしびれや排尿障害などの馬尾神経圧迫症状が見られる場合、緊急手術が必要な馬尾症候群の可能性も否定できません。
脊柱管狭窄症の進行例で出現することがあり、見逃しは禁物です。
✅ 間欠性跛行との鑑別:末梢動脈疾患(PAD)
脊柱管狭窄症の主要症状である「間欠性跛行」は、下肢の血流障害(PAD)とも類似しています。
以下のような違いがあります👇
| 項目 | 脊柱管狭窄症 | 末梢動脈疾患(PAD) |
|---|---|---|
| しびれ・痛み | 立位・歩行で悪化、前屈で軽減 | 歩行で悪化、安静で軽減 |
| 脈拍 | 正常 | 減弱あるいは消失 |
| 足の皮膚 | 正常 | 冷感・蒼白・潰瘍ありうる |
間欠性跛行とは?別記事🫱『跛行とは?原因となる筋力低下・起こりやすい疾患・リハビリアプローチを徹底解説!』の中で解説しています🚶
✅ 骨粗鬆症性圧迫骨折
高齢女性に多く、椎体の圧潰により脊柱管の後方が狭窄され、狭窄症と類似した症状を呈することがあります。
MRIで骨髄浮腫の所見があれば急性骨折を示唆します。
✅【ポイントまとめ】
- 複数の疾患が合併することで症状が複雑化
- 「画像だけ」では判断できず臨床症状と併せた評価が重要
- 理学療法士も多角的な視点で評価・治療する必要がある
✅【エビデンス】
「脊柱管狭窄症は、腰椎変性病変の集積によって引き起こされるため、関連疾患との鑑別診断が極めて重要である」(Matsudaira et al., J Orthop Sci, 2020)
🦴 解剖学:脊柱管狭窄症の理解に必要な構造
脊柱管狭窄症を理解するためには、腰椎周辺の神経構造、靭帯、骨構造の関係性を把握しておくことが重要です。以下に代表的な解剖学的ポイントを紹介します。
✅ 脊柱管(Spinal Canal)
脊柱管とは、椎骨(背骨)によって構成された中空の管で、その内部には脊髄や馬尾神経が通っています。
| 構造 | 説明 |
|---|---|
| 前壁 | 椎体・椎間板・後縦靭帯 |
| 側壁 | 椎弓根(椎骨の左右のつながり) |
| 後壁 | 椎弓・黄色靭帯・棘突起 |
脊柱管の狭窄は、この空間のいずれかが圧迫されることによって起こります。
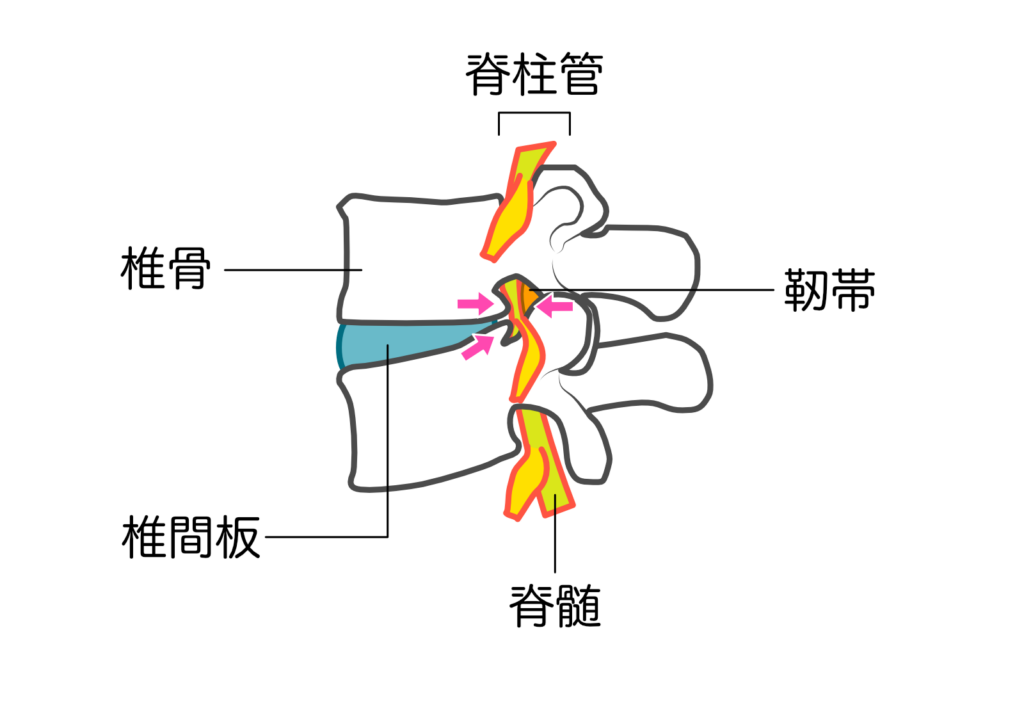
✅ 神経構造:神経根と馬尾
脊柱管狭窄症では、以下の神経構造が圧迫されることで症状が出現します。
- 神経根(nerve root):脊髄から分岐し、左右の椎間孔から出ていく神経。片側性の痛みやしびれを起こす。
- 馬尾(cauda equina):脊髄が終わった後の末梢神経束。両側性の下肢症状や膀胱直腸障害を引き起こす。
※神経根型、馬尾型、混合型の3分類はこの神経構造に基づいています。
✅ 靭帯構造:黄色靭帯(Ligamentum Flavum)
脊柱管狭窄症に最も関係する靭帯の一つが黄色靭帯です。
- 椎弓の内側をつなぐ靭帯で、脊柱管の後方を形成
- 加齢とともに肥厚・石灰化し、脊柱管を狭くする
- 靭帯の柔軟性が低下することで、体幹の伸展動作で神経が圧迫されやすくなる
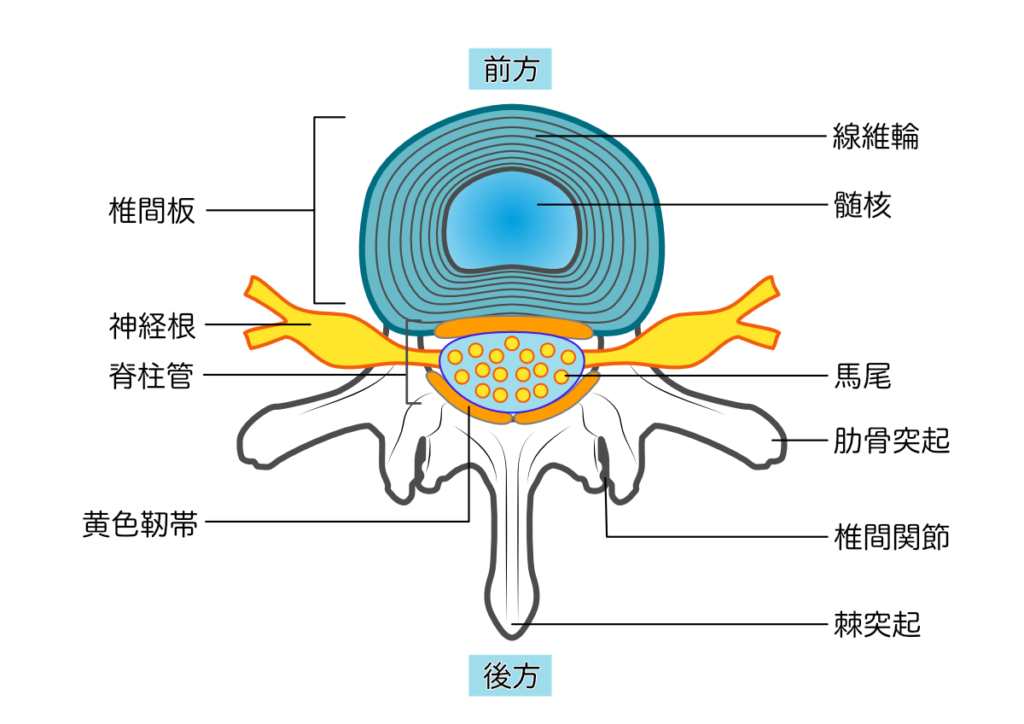
✅ 椎間板(Intervertebral Disc)
- 椎体間のクッション構造で、髄核と線維輪から成る
- 加齢により水分が減少し、椎間板が潰れると脊柱管が狭くなる
- 外側に膨隆した場合は椎間孔狭窄も引き起こす
✅ 椎間孔(Intervertebral Foramen)
- 神経根が脊柱管から出るための左右の出口
- 椎間板の膨隆、椎体すべり、骨棘形成などで狭くなり、神経根型の圧迫症状を出すことがある
✅ 腰椎の部位と狭窄の好発レベル
脊柱管狭窄症は、特にL4/L5レベルで多く認められます。
以下は好発レベルと臨床的特徴の一例です。
| 椎間レベル | 好発傾向 | 臨床的特徴 |
|---|---|---|
| L2/L3 | 高齢者の変性例 | 馬尾症状が出やすい |
| L3/L4 | 中間的 | 両側性のしびれや筋力低下 |
| L4/L5 | 最も好発 | 神経根型と馬尾型が混在しやすい |
| L5/S1 | ヘルニアとの合併に注意 | 坐骨神経痛の典型例 |
✅ 【なぜ解剖学が重要か?】
脊柱管狭窄症の症状は、どこが狭くなっているか、どの神経が圧迫されているかによって変わります。
そのため、理学療法士や医療従事者はこれらの構造の位置関係を正確に把握しておく必要があります。
✅ 【エビデンス】
「脊柱管狭窄の発症には、黄色靭帯の肥厚や椎間板変性、椎体の変形などの解剖学的変化が強く関与している」(Fukui et al., Spine Surgery and Related Research, 2019)
🏥 手術適応:脊柱管狭窄症における判断基準
脊柱管狭窄症の治療は、保存療法が基本ですが、症状が進行・悪化するケースでは手術療法が選択肢となります。以下では、どのような状況で手術が検討されるのかをわかりやすく解説します。
✅ 手術適応となる主な条件
| 適応基準 | 内容 |
|---|---|
| 日常生活に支障をきたす重度の歩行障害 | 100~200mで休まないと歩けないような間欠性跛行(かんけつせいはこう) |
| 保存療法(リハビリ・薬物)を3ヶ月以上継続しても改善しない | 神経症状(しびれ・痛み)が継続または悪化 |
| 安静時の強い下肢痛・しびれ | 特に夜間痛や排尿障害などがある場合 |
| 神経脱落症状 | 筋力低下、感覚障害、反射異常などの神経機能の低下がみられる |
| 膀胱直腸障害の出現 | 尿閉や頻尿などがあれば、緊急手術が必要なケースも |
✅ 患者の訴えから見る手術の必要性
「立ち仕事が1時間ももたない」
「杖をつかないと100mも歩けない」
「薬やリハビリを続けているのに一向に良くならない」
「最近、足の力が入りにくくなってきた」
「排尿がスムーズにできなくなった」
こうした訴えが複数当てはまる場合は、整形外科専門医による精密検査と手術検討が必要となります。
✅ MRI・CT所見と手術判断
医師は、以下のような画像診断結果を元に手術適応を判断します。
- 脊柱管断面積が75mm²未満
- 馬尾の明らかな圧迫所見
- 椎間孔の高度な狭窄
- 複数レベルの狭窄
これらは神経組織の圧迫の程度や範囲を明確に把握するのに有効です。
✅ 高齢者における手術の注意点
- 高齢者(70代以降)では、骨粗鬆症や糖尿病などの合併症に注意しながら、手術のリスク・効果を慎重に評価します。
- 最近では低侵襲手術(MIS)が発展し、高齢者でも安全に行える症例が増加しています。
✅ 手術に対する患者の意向も重要
手術適応があっても、本人の生活背景や意向、サポート体制も含めて最終的な決定を行います。
医師・理学療法士・患者の三者の話し合いが非常に重要です。
✅ 【エビデンス】
「間欠性跛行が100m未満、膀胱直腸障害あり、保存療法で6ヶ月以上改善なしの場合、手術成績は良好」(Konno et al., Journal of Orthopaedic Science, 2018)
🏥 手術の種類:脊柱管狭窄症の手術はどう選ぶ?
脊柱管狭窄症に対する手術には、神経の圧迫を取り除く「除圧術」と、不安定な脊椎を固定する「固定術」があり、症状や画像所見、患者の状態に応じて使い分けられます。ここでは、代表的な手術法を解説します。
✅ 除圧術(Decompression surgery)
① 椎弓切除術(Laminectomy)
- 最も一般的な手術法
- 椎弓を取り除き、神経の圧迫を直接除去
- 適応:広範な狭窄、神経根・馬尾の明確な圧迫
メリット:
・広範囲に除圧可能
・視野が広く、安全性が高い
デメリット:
・術後に不安定性が生じることがある
② 部分椎弓切除術(Laminotomy)
- 狭窄部位だけを限定的に除圧
- 筋肉や骨の切除が少ない低侵襲手術
メリット:
・侵襲が小さく、術後回復が早い
デメリット:
・視野が狭く、技術的に難しい場合もある
✅ 固定術(Fusion surgery)
③ 椎体間固定術(PLIF/TLIF)
- 除圧後に不安定性がある場合にスクリューやケージで固定
- PLIF(後方進入椎体間固定術)、TLIF(経椎間孔進入型)
メリット:
・術後の不安定性を防ぐ
・すべり症や分離症を伴う狭窄症に適応
デメリット:
・侵襲が大きく、リハビリ期間がやや長め
④ XLIF(側方進入椎体間固定術)
- 腹部を避けて側方からアプローチする低侵襲手術
- 高齢者にも適応されることが増加中
✅ MIS(最小侵襲手術:Minimally Invasive Surgery)
- 小さな切開・内視鏡を使って行う手術(MED、MELなど)
- 身体への負担を最小限に抑えた手術方法
メリット:
・出血量が少なく、術後の回復が早い
・高齢者や基礎疾患のある患者にも安全性が高い
デメリット:
・使用できるケースが限られる
・高度な専門技術が必要
✅ 【手術法の比較】
| 手術名 | 特徴 | 主な適応 | 備考 |
|---|---|---|---|
| 椎弓切除術 | 広範な除圧 | 馬尾型狭窄、重度の神経圧迫 | 安定性低下に注意 |
| 部分椎弓切除術 | 限定的除圧 | 軽~中程度の狭窄 | 低侵襲だが視野は狭い |
| PLIF/TLIF | 除圧+固定 | すべり症や再発例 | リハビリ期間長め |
| XLIF | 側方進入型 | 高齢者や合併症のある例 | 比較的新しい術式 |
| MIS(MED/MEL) | 最小侵襲 | 軽度狭窄、若年者 | 施設と術者の技量に依存 |
✅ 手術選択のポイント
患者の状態によって「どこを」「どれだけ」「どうやって」除圧・固定するかが変わります。
術前にはMRI・X線・CT評価に加えて、整形外科専門医との相談が重要です。
✅ 【エビデンス】
「高齢者においても低侵襲脊椎手術(MIS)は従来の手術法に比べて術後合併症が少なく、良好な転帰を得やすい」(Yamada et al., Spine Surgery and Related Research, 2021)
💡 疾患や手術によって筋力低下しやすい筋肉
脊柱管狭窄症では、神経圧迫による筋力低下が見られます。また、手術後も安静や神経損傷により、特定の筋肉が機能低下を起こしやすくなります。理学療法士がリハビリで特に注視する筋群を解説します。
✅ 馬尾型・神経根型による影響筋
| 圧迫レベル | 影響を受けやすい神経根 | 筋力低下しやすい筋肉 | 主な動作障害 |
|---|---|---|---|
| L3 | 大腿神経 | 大腿四頭筋 | 膝伸展の弱化、立ち上がり困難 |
| L4 | 大腿神経・閉鎖神経 | 前脛骨筋、内転筋群 | 足関節背屈、膝内転制御困難 |
| L5 | 坐骨神経 | 長母趾伸筋、中殿筋 | 母趾背屈、股関節外転困難(Trendelenburg徴候) |
| S1 | 坐骨神経 | 腓腹筋・ヒラメ筋、殿筋群 | 足関節底屈、つま先立ち困難 |
✅ 手術後に機能低下しやすい筋肉
① 多裂筋(Multifidus)
- 除圧術や固定術によって最も影響を受けやすい筋
- 脊椎の安定性維持に重要
- 筋萎縮が慢性腰痛の再発要因にも
② 腰方形筋・腸腰筋
- 術後の活動量低下により機能低下
- 体幹の側屈や骨盤制御に支障が出る
③ 中殿筋・大殿筋
- 長期臥床や歩行困難により機能低下
- 歩行時の骨盤安定に関わるため、再歩行訓練時の要
✅ なぜ筋力低下が起きるのか?
- 神経の伝達障害による筋出力の低下
- 長期の活動制限による廃用性萎縮
- 手術により損傷または抑制された局所筋群
特に腰部の深層筋(コアマッスル)は、術中に直接的に損傷されやすく、術後回復が遅れる傾向にあります。
✅ 筋力評価の指標
| 筋肉 | 評価法 | 意義 |
|---|---|---|
| 多裂筋 | 超音波・触診 | 局所安定性の回復目安 |
| 大腿四頭筋 | 徒手筋力テスト・握力との相関 | 起立・移乗動作の安定性指標 |
| 中殿筋 | 片脚立位保持・Trendelenburg徴候 | 歩行時の骨盤安定化 |
✅ 【エビデンス】
「脊柱管狭窄症術後の多裂筋萎縮は腰痛再発率と有意に相関する」(Mannion et al., Eur Spine J, 2012)
「大腿四頭筋の筋力低下は、高齢者の転倒リスクを2.5倍に増加させる」(厚生労働省 平成28年度 高齢者の体力調査)
🏋️ 動作への影響
脊柱管狭窄症では、神経症状や筋力低下により日常生活動作(ADL)に多大な影響が出ます。特に、歩行、起立、階段昇降など、下肢機能を必要とする動作に障害が出やすく、QOL(生活の質)低下の主因となります。
✅ 代表的な動作障害
| 動作 | 影響される原因 | 具体的な問題 |
|---|---|---|
| 歩行 | 間欠性跛行、下肢筋力低下 | 数分の歩行で痛みやしびれ、すぐに休憩が必要 |
| 起立・立ち上がり | 大腿四頭筋・殿筋の筋力低下 | 椅子からの立ち上がりが困難、手すりを必要とする |
| 階段昇降 | 中殿筋・腓腹筋・足関節筋の弱化 | 昇降に時間がかかる、手すりがないと不安定 |
| 方向転換 | 多裂筋・体幹筋の機能低下 | ふらつきや転倒リスクの増加 |
| 前屈・荷物を持つ | 腰部の伸展制限・疼痛 | 腰に強い痛み、ぎっくり腰様の不安感 |
✅ 間欠性跛行(かんけつせいはこう)
脊柱管狭窄症に特有の症状で、歩行により徐々に下肢のしびれ・脱力感が出現し、休憩すると回復する現象です。
特徴:
- 立位・歩行時に悪化
- 座位・前屈位で軽減
- 自転車こぎは可能なケースが多い(前屈姿勢が保たれるため)
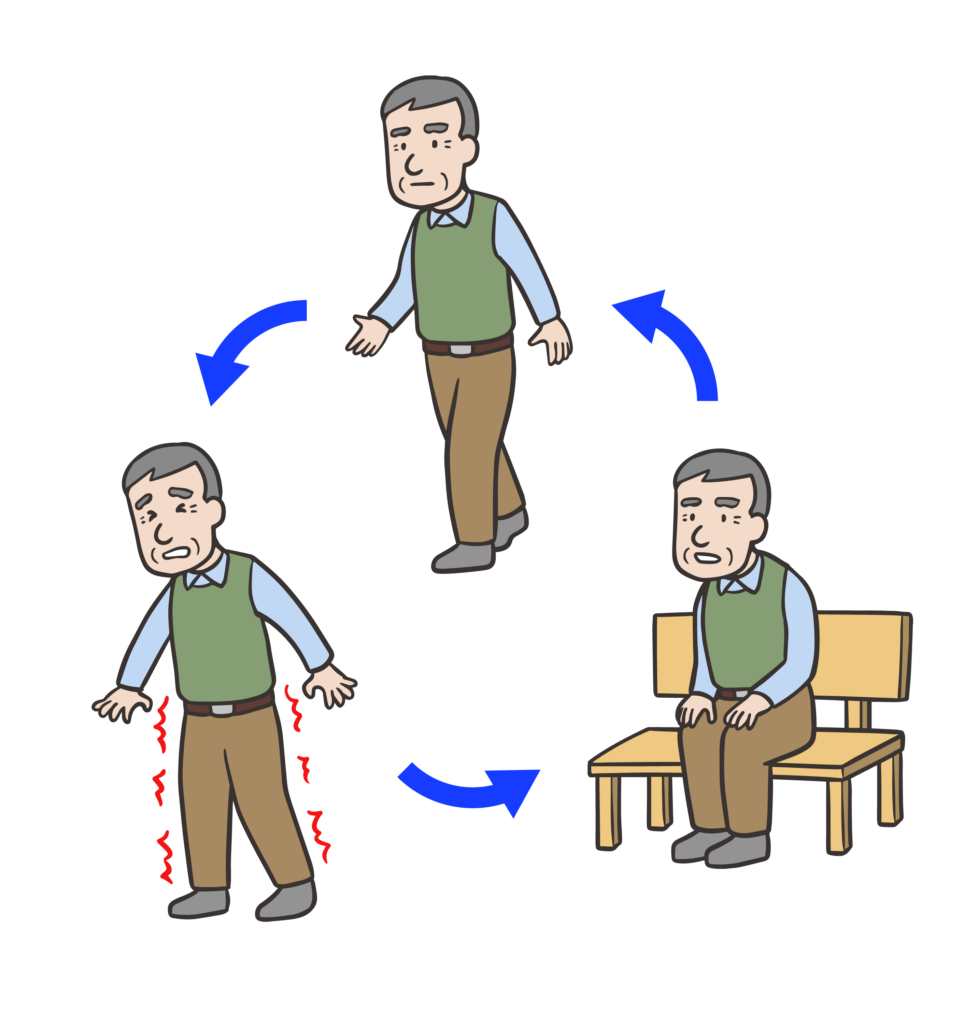
間欠性跛行とは?別記事🫱『跛行とは?原因となる筋力低下・起こりやすい疾患・リハビリアプローチを徹底解説!』の中で解説しています🚶
✅ 脊柱の可動域(ROM)の変化
手術や痛みにより、特に腰椎伸展(後ろに反らす動作)が制限されやすくなります。
このため、背中を伸ばす姿勢が取りにくく、猫背姿勢が慢性化することもあります。
✅ 転倒リスクの増加
- 下肢筋力の低下
- 神経伝導障害による反応速度の低下
- 体幹安定性の低下(多裂筋・腹横筋などのコアマッスルの機能低下)
これらが複合的に関与し、高齢者では転倒・骨折のリスクが高まることが報告されています。
「脊柱管狭窄症患者は転倒の既往が有意に多く、術前評価においても平衡機能評価が重要である」(Nakamura et al., J Orthop Sci, 2017)
✅ 患者様の声(例)
「数分歩いただけで足がジンジンして休まないと歩けません」
「台所に立ち続けるだけでも足に違和感が出てきます」
「エレベーターが無いと、階段が本当に辛い」
このように、脊柱管狭窄症による運動障害は「可動性」「安定性」「持久性」のすべてに影響を及ぼします。
✏️ 理学療法評価
脊柱管狭窄症に対する理学療法では、神経機能・筋機能・動作能力・姿勢バランスを多角的に評価し、治療方針の立案や進行度の判定に役立てます。
評価は「何ができて、何ができないのか」「なぜその動作に支障があるのか」を明らかにするために行います。
✅ 主な理学療法評価項目
| 評価項目 | 内容 | 評価の目的 |
|---|---|---|
| 神経学的所見 | 下肢の感覚・筋力・反射など | 脊髄神経の圧迫程度を把握 |
| 間欠性跛行の距離 | 何m歩行で症状出現か | 生活範囲の制限と進行度の把握 |
| 筋力評価(MMT) | 下肢・体幹筋群 | 筋萎縮や手術の影響を確認 |
| 関節可動域(ROM) | 特に腰椎の伸展制限 | 姿勢・動作制限の分析 |
| バランス能力 | TUGテスト、片脚立位など | 転倒リスクの評価 |
| 動作分析 | 歩行・立ち上がり・階段昇降 | 実生活への影響の把握 |
| 姿勢評価 | 前傾姿勢・骨盤傾斜の観察 | 二次的な機能障害の予測 |
| 疼痛評価 | NRS・VASなどの主観評価 | 治療による変化の測定 |
✅ 代表的な評価テストの例
【SLRテスト(Straight Leg Raising Test)】
- 下肢の神経根への牽引テスト
- 陽性であれば坐骨神経痛の可能性
坐骨神経痛とは?別記事🫱『「坐骨神経痛とは?原因・治療・リハビリのすべてを医療従事者向けにわかりやすく解説」』で詳しく解説しています🚶
【間欠性跛行テスト】
- 歩行による距離の測定
- 歩行距離が短いほど生活制限が強い
【TUG(Timed Up & Go)テスト】
- 起立→歩行→回転→着座までの時間計測
- 13秒以上で転倒リスク高とされる(Podsiadlo & Richardson, 1991)
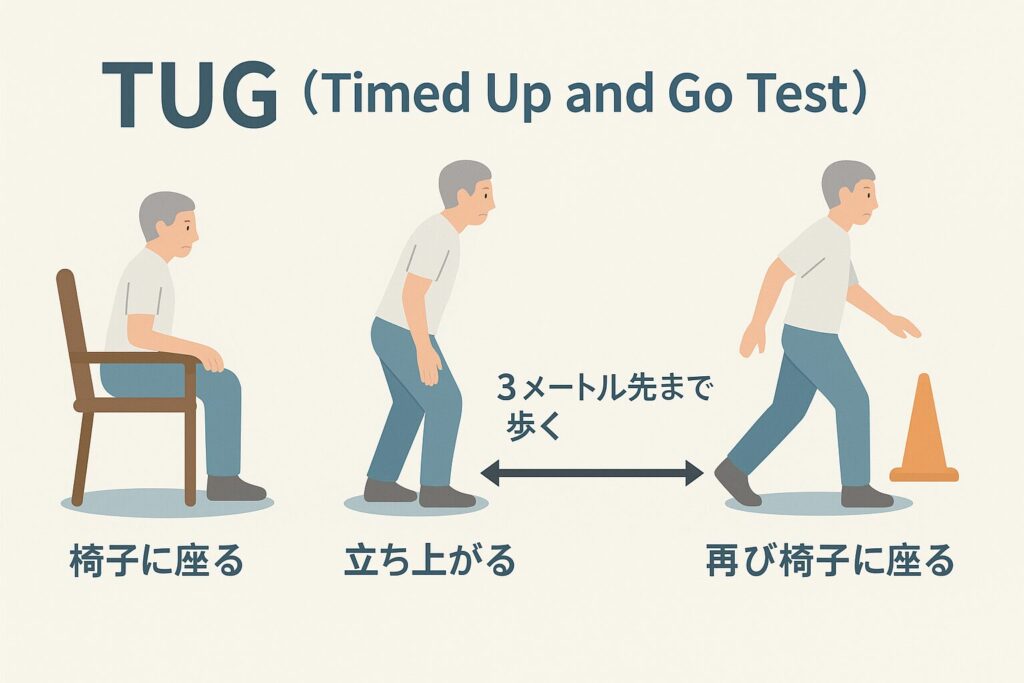
✅ なぜ評価が重要か?
- 手術適応の参考
→ 神経所見や動作能力の変化を客観的に提示できる - リハビリ目標設定
→「立ち上がりがスムーズに」「30分歩けるように」など、個別目標の立案 - 治療効果の判定
→ 評価を通して介入効果を可視化し、患者のモチベーション向上にもつながる - 多職種連携の資料
→ 医師や看護師との情報共有に重要(カルテやカンファレンスで活用)
✏️ 理学療法治療
脊柱管狭窄症における理学療法の目的は、疼痛軽減、神経症状の緩和、姿勢や動作の改善、日常生活活動(ADL)の拡大です。治療内容は、症状の程度・手術歴・年齢・筋力レベルなどを総合的に評価した上で個別に決定されます。
✅ 主な理学療法プログラム
| 治療内容 | 目的 | 主な方法 |
|---|---|---|
| 体幹・骨盤安定化訓練 | 神経圧迫軽減、体幹機能改善 | 腹横筋・多裂筋の収縮訓練(ドローインなど) |
| 局所的疼痛軽減 | 筋の緊張緩和、血流改善 | ストレッチ、軽微なマッサージ |
| 筋力増強訓練 | 支持性の強化、姿勢保持 | 大腿四頭筋、殿筋、中殿筋、体幹筋群 |
| 姿勢矯正訓練 | 脊柱アライメントの正常化 | 壁立ち姿勢練習、鏡フィードバック |
| 歩行訓練 | 動作改善・間欠性跛行軽減 | 歩行補助具の使用、トレッドミル歩行など |
| 呼吸訓練 | 体幹安定とリラックス促進 | 横隔膜呼吸、呼吸筋ストレッチ |
| 動作指導 | 再発予防・負担軽減 | 起立・立ち上がり・持ち上げ動作のコツを指導 |
✅ 特に重視される訓練の具体例
【1. ドローイン(体幹安定化)】
- 仰臥位で腹横筋を意識的に収縮
- 腰椎の過伸展を防ぎ、椎間関節の負荷を軽減
- 慣れてきたら四つ這いや立位へ段階的に移行
【2. 間欠性跛行への対応】
- 低強度の間欠的歩行訓練(症状が出る少し前に休憩をはさむ)
- 前傾姿勢を保つよう、歩行補助具の活用も推奨
【3. 股関節・殿筋群強化】
- ヒップリフト、クラムエクササイズ、中殿筋スクワット
- 歩行時の骨盤安定に寄与
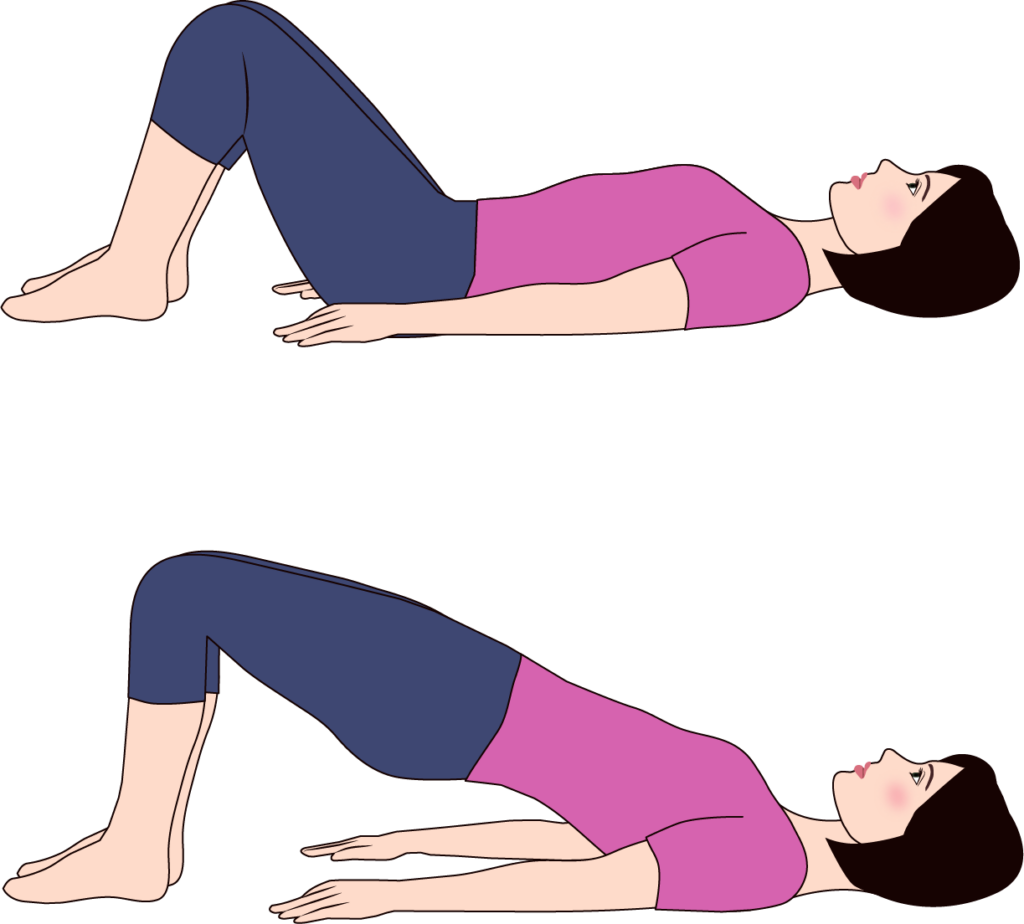
ヒップリフトを行う際の注意点⚠️
脊柱管狭窄症の人がヒップリフトを行う際は、腰を反らしすぎないよう注意が必要です。お腹に軽く力を入れて腹圧を意識しながら、お尻の筋肉(大臀筋)でゆっくり持ち上げるようにしましょう。腰に痛みやしびれが出る場合はすぐ中止し、無理のない範囲で行います。とくに後屈姿勢で悪化しやすい方は慎重に行う必要があります。急性症状がある場合や間欠性跛行が強い時期は控えるのが安全です。体調に合わせて、5〜10回程度からゆっくり始めましょう。
【4. 姿勢フィードバック】
- 鏡を使い、正しい脊柱のラインを視覚で確認
- 猫背・骨盤後傾のパターンを修正
✅ 治療頻度と期間
- 保存療法の場合:週2〜3回、1回40分程度、3ヶ月〜6ヶ月で再評価
- 術後のリハビリ:術後1〜2日で開始、退院後は外来・訪問・通所リハなどへ移行
✅ 患者教育も重要
理学療法だけでなく、「再発を防ぐ生活習慣」や「日常の体の使い方」に関する指導も重視します。
- ソファより椅子を選ぶ
- 長時間の立位を避ける
- 重いものは前かがみでなく、膝を曲げて持ち上げる など
「保存的理学療法は、適切に行えば神経症状の軽減とQOLの向上に寄与する」(Kikuchi et al., J Orthop Sci, 2020)
💡 物理療法
脊柱管狭窄症に対する物理療法は、疼痛緩和、筋緊張の緩和、血行改善、神経の過敏性低下を目的として使用されます。保存療法や術後リハビリにおいても重要な役割を果たします。
物理療法単独での完治は困難ですが、運動療法と併用することで治療効果を最大化できることが報告されています(Shen et al., Spine J, 2019)。
✅ 主に使用される物理療法の種類
| 種類 | 目的 | 特徴・留意点 |
|---|---|---|
| 温熱療法(ホットパック・マイクロ波) | 血流促進・筋緊張緩和 | 急性期には禁忌、慢性期に有効 |
| 電気刺激療法(TENS) | 疼痛緩和・鎮痛 | ゲートコントロール理論に基づく |
| 超音波療法 | 深部組織への刺激 | 炎症を抑え組織修復を促進 |
| 牽引療法 | 神経根の除圧 | 効果は限定的。エビデンスはやや乏しい |
| 赤外線療法 | 局所温熱による循環促進 | 血行改善により組織代謝を高める |
| ハイドロセラピー(温水運動) | 関節負荷を減らしながら運動 | 高齢者や疼痛が強い症例で有効 |
✅ 具体例①:TENS(経皮的電気刺激療法)
- 神経由来の痛みに対し、「ゲートコントロール理論」を応用して疼痛を軽減。
- 腰部〜下肢にかけてパッドを配置し、非侵襲的かつ即効性が高い。
- 通電時間は20〜30分程度。患者によって電流の強さを調整。
「TENSは下肢への放散痛を有意に軽減した」(Chang et al., Clin Rehabil, 2017)
✅ 具体例②:温熱療法
- 筋緊張が強い患者にはホットパックやマイクロ波療法を併用。
- 筋スパズムによる二次的な疼痛の緩和に有効。
- 一般的に20分程度の温熱を、運動前に適用することで、可動域の拡大にも寄与。
✅ エビデンスのまとめ
複数の研究で、物理療法は運動療法と組み合わせることでQOL向上、神経症状の緩和、歩行能力の改善につながるとされています。
「保存的治療における物理療法の併用は、単独治療に比べ有意な臨床改善を示す」(Fukuda et al., J Phys Ther Sci, 2018)
🏋️ ホームエクササイズ
脊柱管狭窄症のリハビリにおいて、日常的な自己管理を促すホームエクササイズは非常に重要です。理学療法士の指導のもと、安全かつ継続的に取り組むことで、神経症状の軽減・体幹筋力の維持・歩行能力の改善などが期待できます。
✅ ホームエクササイズの目的
| 目的 | 解説 |
|---|---|
| 神経症状の軽減 | 軽度の前屈姿勢や骨盤後傾を促すことで、椎間孔のスペースを確保し、神経圧迫を軽減することができる。 |
| 体幹・股関節周囲筋の強化 | コアの安定性を高め、腰椎への負担を軽減する。 |
| 姿勢と歩行の改善 | スムーズな重心移動と適切な骨盤運動を習得することで、歩行距離を改善。 |
| 再発予防・自己管理 | 日常的な運動の習慣化により、再発リスクを軽減。 |
✅ 基本的なホームエクササイズ例(目安:1日2回、10〜15分)
| エクササイズ名 | 方法 | ポイント |
|---|---|---|
| 骨盤後傾運動(ドローイン) | 仰向けで膝を立て、腹部をへこませて骨盤を後傾 | 腹横筋・多裂筋を意識。腰部アーチを床に近づける |
| ニーハグ(両膝抱え込み) | 仰向けで両膝を胸に引き寄せる | 腰椎の屈曲を促し、神経の圧迫を軽減 |
| ブリッジ運動 | 仰向けで膝を立て、臀部を持ち上げる | 大殿筋・ハムストリングスの強化 |
| クラムシェル(貝殻運動) | 横向きで膝を曲げて、上側の膝を開く | 中臀筋の活性化。骨盤安定に有効 |
| 壁スクワット | 壁に背をつけて滑らせるように屈伸 | 股関節・膝関節の連動性を高める |
| 四つ這いでのキャット&ドッグ | 背骨を丸める(猫)→反らす(犬) | 脊柱の可動性向上とリズム運動 |
✅ 注意点と継続の工夫
- 痛みが増強する運動は中止し、専門家に相談を。
- 1日1回でもよいので、“毎日やる”という習慣化が最優先。
- 手帳やアプリに記録し、「自分の体を管理している」という意識を高める。
- 必ず呼吸を止めず、無理のない範囲で行う。
📚 国家試験対策
脊柱管狭窄症に関する国家試験対策では、病態・症状・評価・治療の基礎知識に加え、鑑別診断や神経学的所見の理解が問われることが多いです。特に理学療法士・作業療法士の国家試験では、脊柱の疾患の中でも頻出です。
✅ 国家試験で問われやすいポイント
| 出題テーマ | 内容 | 補足ポイント |
|---|---|---|
| 脊柱管狭窄症の定義 | 加齢や変性による脊柱管の狭小化 | 腰部が最も多い。変性が主な原因。 |
| 神経学的所見 | 間欠性跛行、知覚異常、反射低下 | 血管性跛行との鑑別が重要 |
| 画像診断 | MRIで狭窄部位を確認 | 単純X線では確定診断困難なことが多い |
| 手術適応と種類 | 除圧術、固定術など | 保存療法の限界・歩行困難の程度も含め出題 |
| 評価法 | SLRT、MMT、知覚検査など | 脚の放散痛、筋力低下の評価 |
| 理学療法の基本 | 体幹筋強化、物理療法、歩行練習 | 保存療法としての介入内容が問われる |
| 他疾患との鑑別 | 椎間板ヘルニア、閉塞性動脈硬化症 | 間欠性跛行の種類で鑑別が出題される |
✅ 実際の過去問例(理学療法士国家試験)
問:「間欠性跛行を呈する疾患で、立位や歩行で症状が増悪し、前屈で軽減するのはどれか。」
ア. 閉塞性動脈硬化症
イ. 変形性股関節症
ウ. 脊柱管狭窄症
エ. 腰椎椎間板ヘルニア
→ 正解:ウ
解説:前屈で症状が軽減するのは馬尾型脊柱管狭窄症の特徴。血管性との鑑別として必須の知識。
✅ 学習のコツ
- 鑑別症状のキーワードに注目
→「立位で増悪・前屈で軽減」=脊柱管狭窄症
→「安静でも改善しない・冷感」=血管性の可能性 - 神経支配と筋力のパターンを暗記
→ L4〜S1の支配筋と知覚領域、MMTと照合できるように。 - 図や画像付きで学ぶ
→ MRI画像や神経根の走行など、視覚的理解が重要。
📚 Q&A
脊柱管狭窄症に関して、患者さんや家族、そして新人医療従事者がよく抱く疑問をまとめました。現場でも使える知識としてご活用ください。
Q1. 脊柱管狭窄症と椎間板ヘルニアの違いは何ですか?
A.
椎間板ヘルニアは、髄核が飛び出して神経を圧迫する急性の神経圧迫症状が主であり、若年層(20〜40代)に多い疾患です。一方、脊柱管狭窄症は加齢による骨や靭帯の肥厚が原因で神経が慢性的に圧迫される疾患であり、中高年以降に多いのが特徴です。
Q2. 脊柱管狭窄症の症状が良くなったら運動をやめてもいいですか?
A.
いいえ。症状が軽快した後も、再発予防のためのエクササイズや姿勢の管理は継続すべきです。特に腹筋や臀部の筋力は腰椎の安定に直結するため、運動習慣の維持が鍵です。
Q3. 歩くと脚が痺れて休みたくなるのは脊柱管狭窄症?
A.
このような症状は「神経性間欠性跛行」と呼ばれ、脊柱管狭窄症の典型的な所見です。前かがみで楽になる場合はその可能性が高く、反対に安静でも改善しない場合は血管性の疾患を疑います。専門医での鑑別診断が必要です。
Q4. 脊柱管狭窄症の手術後もリハビリは必要?
A.
はい。手術によって神経の圧迫は除去されても、筋力低下や不良姿勢は残ることが多いため、リハビリでの再トレーニングが重要です。歩行訓練や体幹筋の強化が再発防止につながります。
Q5. 市販のコルセットは使った方がいいですか?
A.
症状の強い時期に短期間の使用は有効ですが、長期使用は筋力低下の原因になります。医療機関で適切なサイズ・装着法の指導を受けることが望ましいです。
📚 最新ガイドライン|脊柱管狭窄症の標準的な診療とは?
脊柱管狭窄症の診療に関しては、日本整形外科学会(JOA)や日本脊椎脊髄病学会(JSSR)が発行するガイドラインをもとに、医療現場での統一的な対応が推奨されています。以下は、最新のガイドライン(2021年改訂)を中心に要点をまとめた内容です。
✅ 診断の指針
| 項目 | 推奨内容 |
|---|---|
| 問診と視診 | 神経性間欠性跛行、知覚異常、筋力低下などの症状を詳細に聴取 |
| 画像診断 | MRIを第一選択とし、椎間孔・側方陥凹の狭小化を確認 |
| 鑑別診断 | 血管性跛行・変形性股関節症・脊髄腫瘍などと明確に区別することが重要 |
✅ 保存療法の推奨
- 保存療法は第一選択:
中等度以下の症例では、理学療法・薬物療法(NSAIDs、神経障害性疼痛治療薬)が推奨される(グレードA)。 - 運動療法の有効性:
体幹安定性を高めるトレーニング(腹横筋、腸腰筋など)が疼痛軽減とADL改善に寄与する(エビデンス強)。
✅ 手術適応の指針
| 条件 | 内容 |
|---|---|
| 重度の歩行障害 | 100m以内で休まないと歩けない場合 |
| 保存療法の無効 | 3か月以上の理学療法で改善がない場合 |
| 神経障害の進行 | 筋力低下や排尿障害などが進行する場合は手術を選択 |
※ 推奨手術法:椎弓切除術(除圧術)+必要に応じて椎体固定術
✅ 高齢者への配慮
- ガイドラインでは、後期高齢者(75歳以上)にも手術が有効であるという報告がある。
- 一方で、術後の廃用予防のためにも術前からのリハビリ介入が重要であるとされる。
✅ 近年のトピック(2021年以降)
- ミニマルインベイシブ手術(MIS)の進展
皮膚切開を小さくし、筋損傷を抑えた手術が主流になりつつある。 - 人工椎間関節インプラントの研究進行
現在は適応例に限り使用だが、将来的な治療選択肢の拡大が期待されている。
※ 参考文献:
- 日本整形外科学会・日本脊椎脊髄病学会『腰部脊柱管狭窄症診療ガイドライン 2021年版』
- 中山書店『脊椎脊髄ジャーナル 2023』
📚 書籍紹介
- 『こんなときどうする!? 整形外科術後リハビリテーションのすすめかた 』(山村恵、竹林庸雄、三木貴弘、医学書院)
- 『保存から術後まで 脊椎疾患のリハビリテーション [Web動画付]』(古谷英孝、星野雅洋、医学書院)
- 『ビジュアル実践リハ 整形外科リハビリテーション〜カラー写真でわかるリハの根拠と手技のコツ』(神野 哲也、相澤 純也、羊土社)
💡 まとめ|脊柱管狭窄症の理解とリハビリの鍵
脊柱管狭窄症は、中高年以降に多く見られる整形外科疾患であり、神経性間欠性跛行や腰痛、下肢のしびれといった症状が特徴です。
本記事では、原因から解剖学、手術の適応と種類、そして理学療法評価・治療、物理療法やホームエクササイズ、国家試験対策に至るまで、実践と学習の両面から役立つ情報を体系的に紹介しました。
特にポイントとなるのは以下の点です:
- 好発年齢・加齢変化により進行する疾患であり、早期の評価と介入が重要。
- 保存療法が基本方針だが、重度の場合には手術も選択肢となる。
- 理学療法では、症状の出現機序や動作への影響を理解し、多角的評価と個別化された訓練が求められる。
- ガイドラインに基づいた介入が、安全かつ効果的な臨床のベースになる。
- 書籍やエビデンスを活用し、日々の学びと現場での実践を結びつけることが成長に直結する。
💡 さいごに|症状がある方は医療機関での評価を
本記事では、脊柱管狭窄症に関する知識を多角的に解説しましたが、症状の程度や現れ方は個人差が大きく、万人に同じ評価・治療が適応されるわけではありません。
- ご紹介した理学療法評価や訓練内容は、あくまで一般的な指針であり、実際の臨床では医師の診断や多職種による連携のもと、個別に計画される必要があります。
- ご自宅でのセルフケアを実施する際も、痛みやしびれの増悪がある場合にはすぐに中止し、整形外科など専門の医療機関を受診してください。
- 本記事の内容は学習・啓発目的であり、医療行為の代替ではありません。
今後も、「リハドロ|RehaDrawer ― リハビリの引き出しブログ ―」では、エビデンスに基づいたリハビリ情報を発信していきます。

コメント